"Mở khóa" chức năng tiết insulin cho dạ dày: Một phương pháp hứa hẹn điều trị tận gốc bệnh tiểu đường
Cứ 5 giây thế giới lại có một người chết vì tiểu đường, các nhà khoa học đang tìm cách ngăn chặn điều đó, bằng một phương pháp hứa hẹn chữa trị tận gốc căn bệnh này.
Chúng ta biết cơ thể người là một cỗ máy sinh học kỳ diệu. Trong đó, phần cứng là các bộ phận, mô cơ quan và tế bào cụ thể. Phầm mềm là những chức năng mà từng cơ quan đó được lập trình để đảm nhiệm ngay từ khi còn là bào thai.
Thế nhưng, đôi khi, một phần cứng trong cơ thể bạn có thể bị hỏng hóc và gây ra bệnh tật. Lúc đó, phần mềm sinh học có thể được lập trình lại để giải quyết khiếm khuyết, bằng cách tận dụng các phần cứng khỏe mạnh còn lại.
Chẳng hạn, những người bị khiếm thị thường có tế bào thính giác và khứu giác nhạy bén hơn người bình thường. Ngược lại, vỏ não thính giác ở người khiếm thính – vì không còn tác dụng - sẽ được tái lập trình để chuyển sang hỗ trợ xử lý thông tin xúc giác.
Các nhà khoa học quan sát thấy ở người bị mất ngón tay trỏ vì tai nạn, họ đã chuyển đổi con đường tín hiệu thần kinh điều khiển ngón trỏ về ngón giữa. Ngón giữa vì thế đã được biến thành một ngón tay trỏ mới.

Giáo sư Joe Zhou (Trường Y Đại học Cornell) chứng minh rằng ông có thể lập trình lại tế bào dạ dày để chúng tiết ra insulin, thay cho tế bào beta ở đảo tụy của người bệnh tiểu đường đã bị mất chức năng. Ảnh Cornell.
Bây giờ, ý tưởng tương tự đang được áp dụng cho một loại khiếm khuyết trong chức năng nội tạng - bệnh tiểu đường - phát sinh từ tuyến tụy bị hỏng hóc, không sản sinh được hormone insulin để giảm lượng đường trong máu.
Nếu tuyến tụy không thể làm được nhiệm vụ đó, các nhà khoa học tự hỏi liệu họ có thể chuyển chức năng sản xuất insulin sang một cơ quan khác, ở ngay bên cạnh và "có họ hàng gần" với tuyến tụy được không?
Mục tiêu chính là dạ dày, chiếc túi co bóp thức ăn nằm phía trước tụy và vẫn chứa một số lượng lớn tế bào gốc của đường tiêu hóa. Các tế bào dạ dày này khi được tái lập trình, hóa ra, cũng có thể làm thay nhiệm vụ tiết insulin cho tế bào đảo tụy.
Phát hiện mới, vừa được đăng trên tạp chí Nature Cell Biology, hứa hẹn một phương pháp điều trị bệnh tiểu đường mới, tận dụng chính sự dẻo dai của cơ thể bệnh nhân - thông qua việc "hack" để "mở khóa" một chức năng mà tế bào dạ dày bẩm sinh không được trang bị.
Tiểu đường: Chuỗi bi kịch bắt đầu từ một cơn khát
Tổ thức Y tế Thế giới (WHO) cho biết trên thế giới đang có khoảng 422 triệu người mắc bệnh tiểu đường. Mặc dù không thể gây ra cái chết ngay lập tức, tiểu đường nguy hiểm ở chỗ nó là điểm khởi đầu cho một chuỗi sụp đổ của chức năng tuần hoàn, thần kinh và nội tạng trong cơ thể bệnh nhân.
Bắt đầu chỉ từ những triệu chứng tưởng chừng vô thưởng vô phạt: cảm thấy khát nước, đi tiểu nhiều và mệt mỏi, một ngày đẹp trời bạn đi xét nghiệm máu và vô tình phát hiện chỉ số đường huyết của mình trên bảng kết quả bị bôi đỏ.
Trên 7 mmol/l, các bác sĩ sẽ hẹn bạn 2 tuần sau tới xét nghiệm lại để xác nhận con số định mệnh đó. Nếu chỉ số đường huyết khi đói của bạn vẫn ở mức trên 7, bạn được xác nhận là đã mắc tiểu đường.
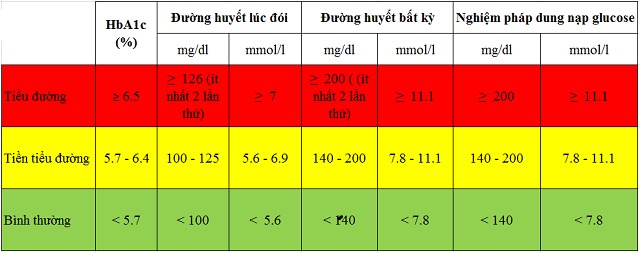
Chỉ số xét nghiệm đường huyết tham khảo.
Câu chuyện tiếp theo là một chuỗi bi kịch khi toàn bộ cơ thể bạn bị nhúng trong "máu nhiễm đường".
Giống như mật ong hay siro, máu hòa tan nhiều đường hơn cũng trở nên "dính" hơn. Nó làm giảm hiệu quả tuần hoàn trên khắp cơ thể. Các mao mạch nhỏ nhất ở giác mạc, thận và những vùng ngoại vi như đầu ngón chân, ngón tay sẽ bị ảnh hưởng trước tiên.
Chúng dần dần bị thu hẹp lại và máu nhiễm đường sẽ nhớt đến nỗi không còn bơm được tới đó nữa. Hậu quả là các biến chứng mà bệnh nhân tiểu đường thường phải hứng chịu, từ mờ mắt, mù lòa, suy thận, cho tới các vết loét ở bàn tay, bàn chân, nhiễm trùng đến nỗi phải cắt cụt chi.
Song song với quá trình phá hủy mao mạch, các động mạch và tĩnh mạch lớn bị nhúng trong đường cũng bị ảnh hưởng. Chúng sẽ bị giảm đàn hồi, trở nên "giòn" hơn và khiến tim phải hoạt động mạnh hơn khi mà máu cũng nhớt hơn.
Chưa dừng lại ở đó, đường trong máu còn tạo điều kiện cho chất béo tích tụ, làm hẹp các thành mạch máu lớn và có thể gây ra bệnh huyết áp cao, tim mạch thậm chí đột quỵ não.
Theo ước tính của Liên minh Tiểu đường Quốc tế (IDF), cứ mỗi 5 giây trôi qua, trên thế giới sẽ có một bệnh nhân tử vong vì biến chứng tiểu đường. Con số tương đương với hơn 6,7 triệu ca/năm, đưa tiểu đường vào Top 10 nguyên nhân gây tử vong nhiều nhất hành tinh.
Quân domino đầu tiên đã đổ xuống từ đâu?
Đường trong máu cao là nguyên nhân gây ra các biến chứng tiểu đường. Nhưng rốt cuộc, sai hỏng đầu tiên đã xảy ra ở đâu khiến máu của bệnh nhân bị nhiễm đường?
Hóa ra, nó xuất phát từ tụy, một cơ quan có hình thuôn dài như múi sầu riêng nằm bên trong ổ bụng, trên rốn khoảng 15 cm, phía ngay sau dạ dày.
Có kích thước trung bình 13x2,5 cm và nặng vỏn vẹn 80 gram, mỗi ngày, tụy có nhiệm vụ tiết ra khoảng 800 ml dịch tiết bao gồm men tiêu hóa, enzyme và một hormone rất quan trọng: Insulin.
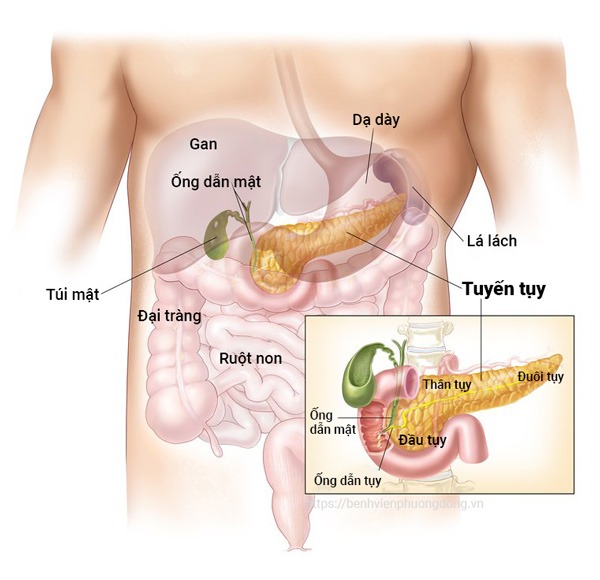
Giải phẫu và vị trí của tụy trong cơ thể người.
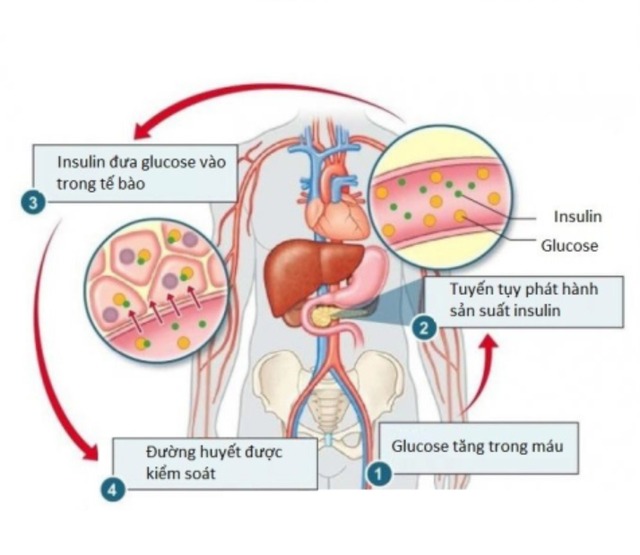
Insulin được sinh ra từ một loại tế bào cụ thể trong tụy, gọi là tế bào beta. Quá trình hoạt động của tế bào beta bắt đầu sau mỗi bữa ăn của bạn.
Khi hệ tiêu hóa phân giải thức ăn và biến chúng thành đường, đường sẽ được hấp thụ qua thành ruột vào máu. Đường huyết gia tăng kích hoạt tế bào beta tăng tiết insulin.
Insulin hoạt động như một chiếc chìa khóa với tế bào gan, chất béo và cơ xương... Nó tự tra mình vào các thụ thể trên thành tế bào - đóng vai trò như những ổ khóa.
Insulin mở ra một cánh cửa được gọi là kênh glucose, cho phép đường đi từ máu vào bên trong các tế bào. Tế bào lấy đường đó làm năng lượng hoạt động hoặc dự trữ.
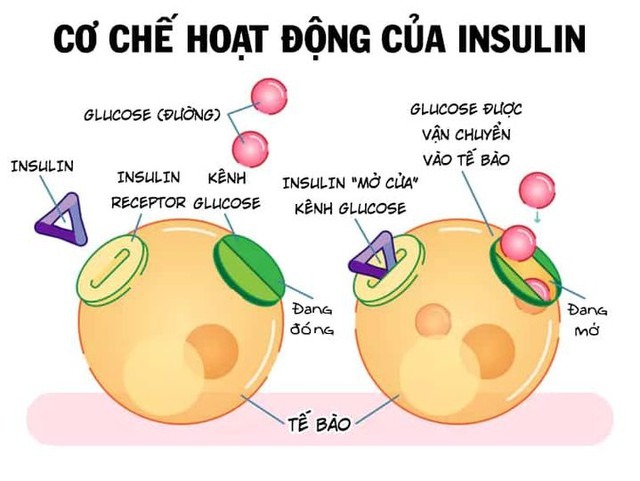
Cơ chế hoạt động của insulin.
Hoạt động bình thường của tuyến tụy, các tế bào beta và insulin sẽ làm hạ đường huyết trong vòng 2 tiếng đồng hồ sau bữa ăn. Tuy nhiên, ở bệnh nhân tiểu đường, quá trình này sẽ bị gián đoạn ở một khâu nào đó.
Đối với bệnh nhân tiểu đường type 1, vấn đề đã xảy ra ngay trong tụy. Đó là vì tế bào T trong hệ miễn dịch của họ vì lý do bẩm sinh đã nhận diện nhầm tế bào beta trong tụy là tế bào ngoại lai. Hệ miễn dịch vì vậy đã tấn công và tiêu diệt phần lớn tế bào beta, giống với cách chúng tiêu diệt vi khuẩn và virus.
Tiểu đường type 1 vì vậy được coi là bệnh tự miễn – hệ miễn dịch tự tấn công cơ thể. Hậu quả khi không còn tế bào beta là cơ thể người bệnh không thể tiết insulin, do đó đường tích tụ lại trong máu.
Vì vậy để điều trị tiểu đường type 1, bệnh nhân sẽ cần phải tiêm insulin từ ngoài vào cơ thể. Các mũi tiêm cần được thực hiện trước mỗi bữa ăn, 2-3 lần/ngày, 7 ngày/tuần và 365 ngày/năm tạo ra gánh nặng điều trị cực kỳ lớn cho bệnh nhân.
Khác với tiểu đường type 1, gián đoạn chức năng insulin trong bệnh tiểu đường type 2 không khởi nguồn ở tuyến tụy mà từ tình trạng kháng insulin. Với cùng số lượng tế bào beta và nồng độ insulin mà tụy tiết ra như người bình thường, các tế bào của bệnh nhân tiểu đường type 2 chỉ có khả năng hấp thụ một lượng nhỏ đường trong máu.
Nguyên nhân là do chiếc chìa khóa insulin bị nhờn. Nó không còn khả năng mở ra các kênh glucose cho phép đường đi từ máu vào tế bào. Hệ quả là nồng độ đường cũng vẫn bị giữ ở mức cao.
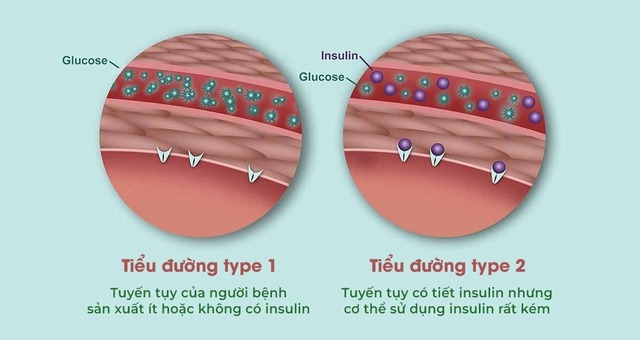
Sự khác nhau giữa tiểu đường type 1 và tiểu đường type 2. Ảnh: Everydayhealth.
Phản ứng với nồng độ đường cao ở bệnh nhân tiểu đường type 2, tụy tiếp tục tăng tiết insulin khiến các tế bào beta của chúng hoạt động quá công suất. Ban đầu, việc này có thể bù đắp cho phản ứng kháng insulin và làm hạ đường huyết.
Tuy nhiên, khi tụy phải hoạt động quá công suất trong thời gian dài, các tế bào beta ở bệnh nhân tiểu đường type 2 cũng bắt đầu chết đi. Số lượng của chúng có thể giảm tới 40% và chức năng giảm 50%, dẫn tới sự sụt giảm 70% hàm lượng insulin sản sinh.
Bệnh nhân tiểu đường type 2 cuối cùng vẫn cần phải tiêm insulin từ bên ngoài cơ thể để duy trì đường huyết và năng lượng cho tế bào hoạt động.
"Hack" vào tế bào dạ dày để "mở khóa" chức năng tiết insulin
Insulin được các bệnh nhân tiểu đường tiêm vào cơ thể ngày nay được gọi là insulin ngoại sinh, hay insulin tổng hợp. Mặc dù có thể bắt chước tác dụng của insulin nội sinh do tuyến tụy khỏe mạnh tiết ra, việc tuân thủ phác đồ tiêm insulin hàng ngày không phải không có những rủi ro nhất định.
Chẳng hạn, tiêm quá liều insulin có thể gây hạ đường huyết, dẫn tới tình trạng chóng mặt, ngất, thậm chí tổn thương não và tử vong. Chỉ tính riêng ở Mỹ đã có khoảng 100.000 bệnh nhân phải cấp cứu mỗi năm vì tiêm quá liều insulin.
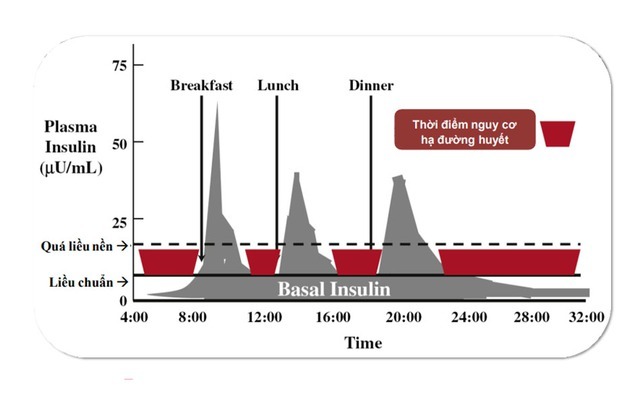
Nguy cơ hạ đuồng huyết thường trực ở những người tiêm insulin ngoại sinh. Ảnh: Endocrinol Metab Clin N Am.
Tỷ lệ tử vong khi tiêm quá liều insulin là khoảng 1-3%. Con số tăng lên tới 10% trong nhóm bệnh nhân trẻ tuổi mắc tiểu đường type 1. Một nghiên cứu trên tạp chí Diabetes cho biết cứ 10 bệnh nhân trẻ mắc tiểu đường type 1 tử vong thì có 1 người là do tiêm quá liều insulin.
Ngược lại, tiêm không đủ liều insulin sẽ không giúp cho đường huyết trở về mức bình thường. Bệnh nhân không được điều trị triệt để, vì nồng độ đường trong máu vẫn còn ở mức cao, họ vẫn sẽ phải đối mặt với những biến chứng mà tiểu đường gây ra.
Hơn nữa, phụ thuộc insulin ngoại sinh cũng có nghĩa là bệnh nhân tiểu đường phải sử dụng chúng hàng ngày và suốt đời. Không có những mũi tiêm insulin, bệnh nhân tiểu đường type 2 chỉ có thể sống thêm được vài năm. Trong khi, con số đối với bệnh nhân tiểu đường type 1 tính bằng tháng, thậm chí bằng ngày.
Bây giờ, trong một nỗ lực mới hướng đến mục đích giảm phụ thuộc vào insulin ngoại sinh, một nhóm các nhà khoa học đến từ Đại học Cornell đã tìm ra phương pháp giúp cơ thể bệnh nhân tiểu đường tái sản sinh insulin bất chấp các tế bào beta ở tụy của họ đã bị hỏng.
Ý tưởng là hãy giao nhiệm vụ này cho một cơ quan khác: Dạ dày.
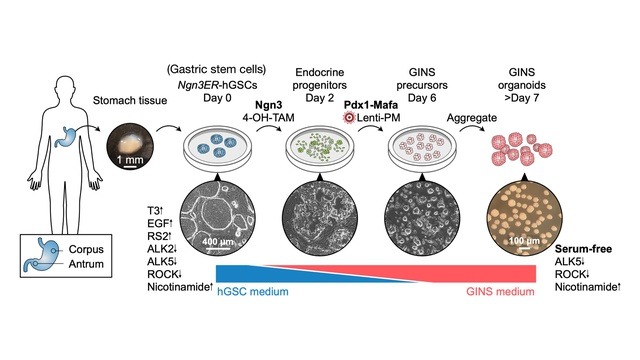
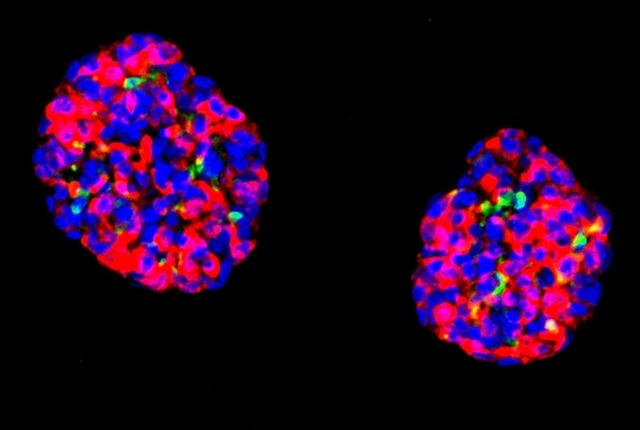
Tế bào dạ dày sau khi được tái lập trình có thể tiết ra insulin giống như tế bào beta trên đảo tụy. Ảnh: Nature.
Chúng ta biết ngoài chức năng co bóp để nghiền nát thức ăn, "dạ dày cũng có các tế bào tiết ra hormone của riêng nó", giáo sư Joe Zhou, tác giả chính của nghiên cứu mới nói.
"Trong giai đoạn phát triển của phôi thai, các tế bào dạ dày và tế bào tuyến tụy ở liền kề nhau, do đó, không có gì ngạc nhiên khi các tế bào gốc dạ dày có thể dễ dàng chuyển đổi thành tế bào dạng beta để tiết ra insulin giống như ở tụy".
Để chứng minh điều này, ông và các đồng nghiệp đã thu thập các tế bào gốc dạ dày được gọi là GINS, sau đó "tái lập trình" chúng bằng cách nuôi các tế bào này trong một môi trường chứa 3 yếu tố di truyền Ngn3, Pdx1, Mafa có tác dụng kích hoạt biểu hiện gen.
Các tế bào GINS sau đó đã biến thành một dạng tế bào giống tế bào beta, có khả năng cảm ứng với nồng độ glucose gia tăng trong máu và tiết ra insulin để đáp ứng với mức tăng đường huyết.
Chữa tận gốc bệnh tiểu đường bằng cấy ghép nội soi
Sau khi có được các tế bào giống tế bào beta, mục tiêu tiếp theo mà giáo sư Zhou hướng tới là biến chúng thành các cụm tiểu cơ quan được gọi là organoids với khả năng tiết insulin ổn định và cho sản lượng lớn hơn.
Mặc dù vậy, ông biết rằng mình không thể để bản thân các tế bào dạ dày tiết insulin trực tiếp vào đường tiêu hóa. Lý do là bởi insulin – dưới bản chất là một protein – sẽ bị chính môi trường axit của dạ dày phân giải. Nó sẽ bị dạ dày tiêu hóa và không còn là chính insulin tại thời điểm xuống tới đường ruột và đi được vào máu.
Vì vậy, chiến thuật sẽ chuyển sang việc thu thập tế bào gốc dạ dày GINS bằng một thiết bị nội soi, lập trình biến nó trở thành tế bào giống tế bào beta ở tụy rồi cấy ghép trở lại tụy hoặc gan của bệnh nhân.
Sử dụng kỹ thuật này, giáo sư Zhou và các cộng sự đã chữa khỏi bệnh tiểu đường cho những con chuột thí nghiệm chỉ sau 10 ngày.
"Các tế bào tiết insulin dạ dày (GINS) thể hiện khả năng đáp ứng với glucose trong vòng 10 ngày sau khi cảm ứng. Sau cấy ghép, chúng hoạt động rất ổn định trong khoảng thời gian theo dõi kéo dài 6 tháng. Những tế bào này đã tiết ra insulin người và đẩy lùi bệnh tiểu đường ở chuột", giáo sư Zhou cho biết.
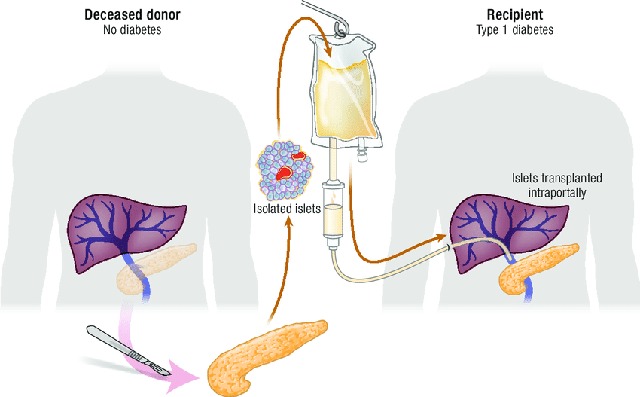
Phương pháp cấy ghép đảo tụy dành cho bệnh nhân tiểu đường đang được thử nghiệm. Ảnh Nature
Hiện tại ở Mỹ, các nhà khoa học cũng đang thử nghiệm một phương pháp cấy ghép nội soi tế bào beta ở đảo tụy của người hiến tặng khỏe mạnh sang cho người mắc bệnh tiểu đường type 1.
Mặc dù nó có thể giúp kiểm soát đường huyết, nhưng bởi các tế bào đảo tụy từ người hiến tặng bị coi là tế bào ngoại lai, bệnh nhân tiểu đường được chữa trị theo phương pháp này – thay vì phải tiêm insulin thì lại phải chuyển sang uống thuốc chống thải ghép suốt đời.
Bây giờ, nếu sử dụng tế bào gốc dạ dày tự thân của bệnh nhân, phương pháp mới sẽ giải quyết dứt điểm hạn chế này, mở ra cơ hội chữa trị tận gốc bệnh tiểu đường mà người bệnh không cần tiêm insulin cũng không cần uống thuốc chống thải ghép.
"Đây là một nghiên cứu chứng minh khái niệm mang lại cho chúng tôi nền tảng vững chắc để phát triển một phương pháp điều trị bệnh tiểu đường type 1 và tiểu đường type 2 tiến triển, dựa trên các tế bào của chính bệnh nhân", giáo sư Zhou cho biết.
Nếu được phát triển thành công, phương pháp cấy ghép mới này sẽ giải phóng bệnh nhân tiểu đường khỏi mọi loại hormone, mọi loại thuốc cũng như mọi nguy cơ biến chứng. Nó cho thấy tiềm năng của một phương pháp chữa trị tận gốc bệnh tiểu đường.
Tham khảo Sciencedirect, WebMD, WHO, NCBI, Diebete
Thanh Long
(theo ttvn.toquoc.vn)